 关注小药说药,一起成长!
关注小药说药,一起成长!免疫检查点抑制剂(ICI)和过继细胞治疗(ACT)等免疫疗法已经彻底改变了癌症治疗,尤其是转移性癌症,其中一些以前被认为无法治愈的患者可以获得长期缓解和生存。然而,尽管免疫疗法可以产生持久的响应,但ICI单一疗法对实体瘤的应答率通常只有20%左右,而且许多患者最终会产生继发性耐药。一旦免疫细胞进入肿瘤免疫微环境(TME),就会产生许多机制来诱导对抗肿瘤免疫的抵抗,包括癌细胞固有因子、免疫抑制细胞和免疫抑制环境。
目前,改善肿瘤免疫治疗的一个策略是开发生物标记物,如PD-L1,可用于选择潜在的应答者或排除潜在的无应答者。另一种策略是将具有不同作用机制的药物结合起来,从而可以克服多种耐药机制。到目前为止,FDA已经批准了几种针对不同癌症类型的联合疗法。更多的免疫治疗与放疗、化疗、靶向治疗以及免疫治疗之间的联合疗法正在临床进行测试,以针对免疫周期中的多种缺陷和癌症的内在改变,从而提高抗癌疗效。
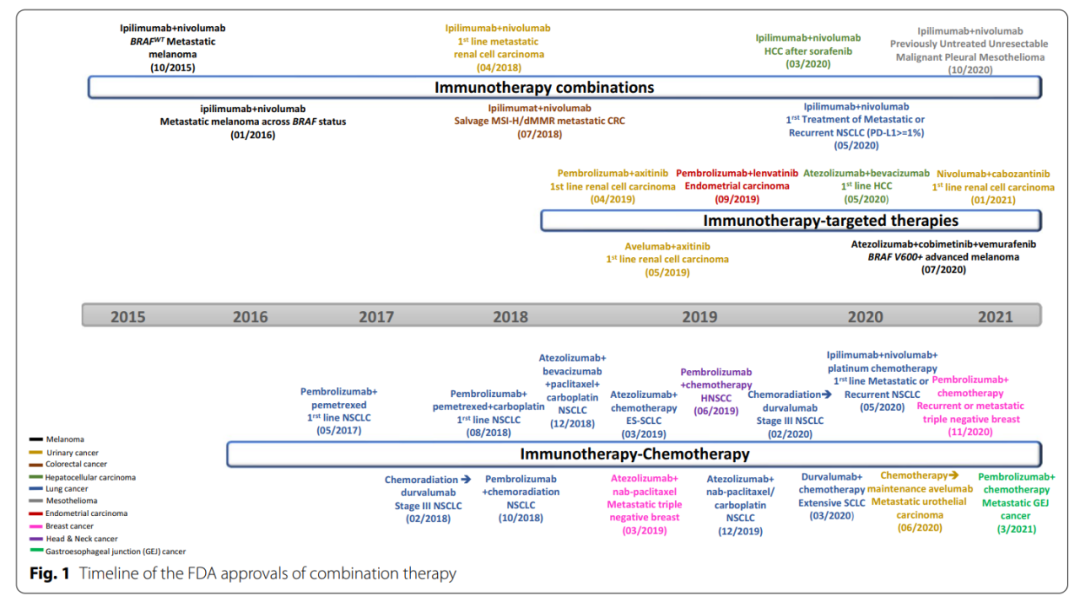
大多数化疗药物是通过其直接的细胞毒性作用,没有考虑对免疫系统的影响。然而,化疗和免疫治疗之间的相互作用已在小鼠模型中得到证实,免疫系统完整的小鼠对蒽环类药物的肿瘤反应显著改善。到目前为止,多项研究已经证明细胞毒性化疗对抗癌免疫的贡献,已有一些FDA批准的与免疫疗法的联合疗法。

化疗药物通过多种机制协同作用于免疫治疗:
免疫原性细胞死亡(ICD)
ICD是一种受调节的细胞死亡形式,可激活免疫活性宿主的适应性免疫反应。大量研究表明,细胞毒性化疗诱导ICD并加强免疫治疗。细胞毒性化疗对癌细胞的损伤会导致损伤相关分子模式(DAMP)的释放和重新定位;细胞内分子(如ATP)的释放增强了APC的招募;癌细胞释放的蛋白,如HSP70、HSP90和钙网蛋白,可促进树突状细胞对应激癌细胞的吞噬作用;胞浆DNA和RNA通过cGAS/ STING途径、toll样受体3(TLR3)和TLR9刺激I型干扰素和其他促炎细胞因子的分泌等。
癌细胞抗原性增强
许多常用的细胞毒性药物,如蒽环类药物、环磷酰胺、铂和紫杉烷类,可以靶向增殖细胞的细胞周期进程,并诱导细胞凋亡。肿瘤细胞死亡后,抗原呈递细胞吞噬死亡的肿瘤细胞,并将肿瘤新抗原呈递给免疫细胞。
此外,其他几项研究表明,细胞毒性药物上调抗原呈递机制。如吉西他滨可以通过增加β2-微球蛋白的表达显著上调HLA-A、B和C的表达,并改变HLA I类上表达的肽抗原库。
免疫抑制细胞的消耗
已知免疫细胞的几个亚群可抑制抗癌免疫。细胞毒性化疗,如铂、环磷酰胺、吉西他滨和5-氟尿嘧啶,可以明显减少人类和小鼠的MDSCs。Trabectedin通过激活caspase-8依赖的凋亡选择性地消耗单核细胞/巨噬细胞。人类Treg细胞缺乏环磷酰胺代谢转运体ABCB1的表达,并且比其他免疫细胞对环磷酰胺治疗更敏感。
基因表达的调控
除了细胞毒性化疗,另一类主要的小分子药物是表观遗传调节剂。表观遗传调控,如DNA甲基化、组蛋白修饰、染色质重塑在肿瘤发生过程中具有巨大的影响。除了直接诱导ICD和刺激抗肿瘤免疫外,表观遗传调节剂和免疫治疗之间协同作用的另一个主要机制是通过基因表达修饰。HDAC和DNA甲基转移酶(DNMT)抑制剂均被证明能上调抗原处理和呈递机制。它们还可以上调共刺激分子,如CD80、CD86和ICAM-1,以及免疫检查点CTLA4、PD-1和PD-L1。此外,细胞因子也可以被诱导,表观遗传调节剂可以增强对免疫治疗的反应。
增强和恢复对化疗的敏感性
几项研究表明,增强免疫治疗和细胞毒性化疗是相互的。一些化疗耐药肿瘤患者在进行抗PD-1治疗后,对化疗再次激发有反应。在霍奇金淋巴瘤和非小细胞肺癌中,在免疫检查点阻断的疾病进展后,观察到对挽救性化疗的反应增加。
化疗对免疫治疗的不利影响
化疗对免疫治疗也有不利影响,化疗对免疫系统的主要有害影响之一是淋巴耗竭,导致免疫抑制。事实上,临床上用于治疗自身免疫性疾病的一些免疫抑制药物也用于癌症化疗,只是剂量和给药时间不同。目前,化疗诱导的淋巴耗竭是否对抗癌免疫有抑制作用仍有争议。
化疗也会影响三级淋巴结构(TLS)。TLS是在包括癌症在内的非淋巴组织中形成的异位淋巴组织,其与次级淋巴器官(如淋巴结)相似。大量数据表明,TLS的功能类似于淋巴结,可以将淋巴细胞招募到肿瘤中,并增强局部和全身对癌症的免疫反应。
在局部放疗后远处未经治疗的肿瘤消退的病例报告中,首次提出了通过放疗(RT)刺激抗肿瘤癌免疫。虽然这种RT诱导的远端效应非常罕见且难以捉摸,但它在诱导抗肿瘤免疫反应方面的作用非常有趣,并且随着免疫检查点阻断的出现而引起了人们极大的兴趣。
放疗增强免疫治疗的作用机制
RT除了可以改变局部TME外,还可以增强肿瘤的抗原性和佐剂性。RT通过多种途径增加肿瘤抗原性。首先,与化疗类似,辐射可以诱导MHC-I表达并增强肿瘤抗原呈递。第二,辐射诱发ICD。在ICD过程中,膜联蛋白A1增加抗原提呈细胞与垂死癌细胞的相互作用,而HSP70、HSP90、HMGB1和其他分子促进T细胞的摄取和癌抗原提呈。第三,辐射降低了细胞表面的CD47表达,增强了癌细胞的摄取和抗原呈递。第四,电离辐射产生的活性氧(ROS)可以修饰蛋白质和DNA等大分子,并增加抗原性。除了直接的DNA损伤外,活性氧的产生对辐射诱导的组织损伤也至关重要。
辐射对抗肿瘤免疫的另一个重要贡献是增强佐剂作用。辐射诱导的DNA损伤和微核DNA通过cGAS/STING途径激活先天性和适应性免疫反应,并上调I型干扰素途径的表达。除了cGAS-STING途径外,ICD、DAMP和细胞因子的释放都可以增强佐剂性,诱导促抗癌免疫亚群的迁移,减少免疫抑制细胞,增强对癌细胞杀伤的反应。
放疗对免疫治疗的不利影响
另一方面,也有充分的证据表明辐射会导致免疫抑制性TME。除了癌细胞外,辐射还可以杀死包括免疫细胞在内的正常细胞。此外,辐射可以改变TME,并诱导免疫抑制环境,几项研究表明,辐射诱导MDSCs和Treg的浸润和聚集,减少CD8+T细胞的浸润,通过多种途径促进免疫抑制性TME。此外,辐射免疫抑制效应的其他机制包括肿瘤血管、缺氧、基质、肿瘤相关巨噬细胞(TAMs)、癌症相关成纤维细胞(CAFs)、细胞因子等的失调。
放疗联合免疫治疗的临床进展
第一份显示放射治疗和免疫治疗益处的报告来自一名黑色素瘤患者,该患者在使用ipilimumab进行临床试验时病情进展,但随后在放射治疗后出现了肿瘤萎缩。KEYNOTE-001试验表明,接受pembrolizumab治疗的NSCLC患者,先前的放疗与PFS和OS的显著改善相关。从那时起,放射治疗和免疫治疗的临床试验不断涌现。目前,有800多个正在进行的临床试验。
到目前为止,几项临床研究表明,在ICI中加入辐射后,临床效果有所改善。根据III期PACIFIC试验,durvalumab已被批准作为III期NSCLC患者铂类放化疗后的维持治疗。联合durvalumab显著增加中位PFS(17.2个月vs 5.6个月;p<0.001)和OS(p=0.0025)。除了抗PD1/PD-L1抗体外,放射治疗已经在与其他免疫治疗剂(如细胞因子、细胞疗法、疫苗和其他免疫检查点抑制剂)的组合进行研究。虽然大多数研究仍在进行中,但一些早期报告表明,这些组合是可行的,并可能实现协同效应。
所有癌症都有基因组改变,从而导致癌症的发生。针对这些基因组改变可以具有直接的抗肿瘤活性,并且可以比细胞毒性化疗药物诱导更强的反应。例如,在非小细胞肺癌患者中,基于铂的应答率低于30%,但在用厄洛替尼治疗的表皮生长因子受体(EGFR)驱动突变患者中观察到80%的应答率。此外,许多分子驱动因素影响癌症免疫循环的多个环节。目前,FDA已批准了6项靶向药物与ICI的联合治疗。

靶向治疗增强免疫治疗的作用机制
靶向药物可以通过直接抗肿瘤活性与ICD消除癌细胞,这样不仅可以减少免疫细胞靶向和破坏的细胞数量,还可以消除免疫抑制因素,提高免疫治疗的效果。此外,许多致癌途径直接参与调节抗原提呈机制的表达。细胞周期素依赖性激酶4和6(CDK4/6)通路在许多癌症中通常被激活,抑制CDK4/6通路可上调MHC的表达。PI3K通路也有类似的发现。
许多异常的信号活动对免疫细胞也有深远的影响。VEGF-VEGFR通路在几乎所有免疫细胞亚群中都起着关键作用。VEGFR在活化和记忆T细胞上表达,VEGF-VEGFR参与T细胞下游信号通路的激活,抑制T细胞TCR依赖性激活,并抑制T细胞的细胞毒性活性。除Treg细胞外,VEGF还能激活JAK2和STAT3,并诱导Gr1+CD11b+MDSCs的累积。
除了直接的抗肿瘤活性外,许多信号通路在TME中具有多种功能,可以影响抗肿瘤免疫。EGFR激活突变发生在约10–15%的非小细胞肺癌中,可上调PD-1和PD-L1的表达,从而介导免疫逃逸。类似地,PI3K/AKT通路的激活,包括PTEN缺失,导致PD-L1的组成性表达和对免疫治疗的抵抗。吲哚胺-2,3-双加氧酶(IDO)对色氨酸分解代谢的第一步和限速步骤进行催化,而色氨酸的消耗和代谢产物(如犬尿氨酸)的积累产生高度的免疫抑制和耐受。它们可以抑制效应T细胞和NK细胞功能,刺激Treg细胞,促进MDSCs的扩增,并使巨噬细胞的极化为免疫抑制的M2表型。
靶向治疗联合免疫治疗的临床进展
由于许多靶向治疗药物可以直接或间接调节免疫细胞功能,目前正在进行大量临床试验,以确定联合靶向治疗和免疫治疗的作用。其中抗血管生成药物可能具有影响几乎所有免疫细胞亚群的最广泛的免疫调节功能,因此,FDA批准的六种靶向和免疫治疗组合中有五种靶向血管生成就不奇怪了。唯一不直接靶向血管生成的靶向治疗组合是BRAF抑制剂vemurafenib和MEK抑制剂cobinetinib与Atezolizumab联合治疗BRAF V600激活突变的晚期黑色素瘤。而六种组合中有三种适用于晚期肾癌。
除了抗血管生成外,几乎所有已被证明能调节免疫反应的靶向治疗目前都在与免疫疗法(主要是ICI)联合进行试验。例如,目前正在进行10多项临床试验,将免疫治疗与靶向PI3K/AKT/mTOR通路的药物相结合。
此外,除了ICI外,靶向治疗也正在与其他免疫治疗药物联合。例如,目前已有七项临床试验将BTK/ITK抑制剂与CAR-T细胞治疗联合,一项临床试验将伊布替尼与个性化多肽癌症疫苗联合。
癌症过继细胞疗法是将自体或异体免疫细胞转移到癌症患者体内,以产生抗癌免疫反应。第一个ACT是使用自体肿瘤浸润淋巴细胞(TIL)对转移性黑色素瘤患者进行的。随着嵌合抗原受体(CAR)技术的发展,CAR-T细胞技术的研究和临床应用加速,取得了巨大的成功,目前FDA已批准了多项CAR-T细胞疗法。除了CAR-T,目前CAR-NK也是研究热点,多项CAR-NK细胞临床试验正在进行中。
ACT联合ICI
在CAR-T细胞输注后,PD-1上调,这可以下调CD28共刺激信号,并诱导CAR-T细胞功能障碍。临床前和几项临床试验均表明,PD1/PD-L1阻断剂和CAR-T联合疗法可以实现协同抗肿瘤活性。为了消除PD-1/PD-L1轴对CAR-T细胞功能的负面影响,可以通过敲除PD1编码基因PDCD1对CAR-T细胞进行修饰。除了PD1/PD-L1外,还探索了其他免疫抑制途径的阻断,例如,TGF-β是影响TME中多个免疫细胞的主要免疫抑制调节因子。敲除CAR-T细胞中的TGF-β信号可增强CAR-T细胞增殖并增强抗肿瘤活性。
ACT联合淋巴清除
在CAR-T治疗后,携带靶抗原的恶性肿瘤复发代表着使用相同的CAR-T细胞进行再治疗的潜在机会。然而,在许多情况下,用相同的CAR-T细胞再次激发往往无法诱导应答。耐药的一个机制是,患者对CAR产生了免疫反应。为了防止对CAR产生免疫反应,在CAR-T治疗前强化淋巴细胞清除已被用于改善临床活动。此外,淋巴清除可以最大限度地减少调节性T细胞的影响,减少竞争体内平衡细胞因子的其他免疫细胞,并增强APC的激活。
CAR-T细胞疗法的联合
CAR-T联合疗法的一种替代策略是将两种类型的CAR-T细胞与针对同一靶分子的不同结构的CAR结合起来,而不是使用淋巴清除来阻止消除CAR-T细胞的免疫反应。在这种情况下,即使在受体患者对第一类CAR-T细胞产生免疫反应之后,第二类CAR-T细胞依然可以存活并杀死肿瘤细胞。
另一种ACT组合策略是使用针对肿瘤细胞上两种不同抗原的CAR-T细胞。ACT失败的一个机制是肿瘤细胞异质性,其中一些肿瘤细胞不表达靶分子。将两种不同的分子靶向于同一肿瘤可以最大限度地杀伤肿瘤细胞并减少复发。这可以通过单个CAR载体的串联构建来实现,或两种不同类型的CAR-T细胞的组合,每种细胞靶向不同的抗原。
ACT联合免疫调节剂
为了创造一个免疫刺激环境,CAR-T细胞可以与其他免疫刺激分子联合,如免疫刺激细胞因子、细胞因子受体和共刺激分子,甚至可以进行修饰,直接表达这些分子,如第四代CAR-T细胞。IL-12是临床前模型中广泛研究的细胞因子之一。它能增强CD8+T细胞和NK细胞的细胞毒活性,刺激Th1辅助性T细胞反应,对抗Treg和MDSCs的免疫抑制。第四代表达IL-12的CAR-T细胞的临床试验已经启动。
联合小分子抑制剂
除了直接的抗肿瘤活性外,BTK抑制剂伊布替尼还有其他几种免疫调节作用。它可以下调CD4+和CD8+ T细胞中PD-1的表达、影响CLL中B细胞上的PD-L1的表达和IL-10的产生。此外,伊布替尼优先抑制Th2,有利于Th1分化,并将MDSCs转化为树突状细胞。目前,伊布替尼联合CAR-T细胞治疗的几项临床试验正在进行中。除伊布替尼外,还有其他几种酪氨酸激酶抑制剂,如EGFR抑制剂,也正在与CAR-T的联合方案中进行测试。
联合溶瘤病毒
目前,已有几项关于ACT联合溶瘤病毒疗法抗肿瘤活性的临床前研究报告。通过这种结合,溶瘤病毒可以靶向并杀死癌细胞,刺激先天免疫反应,并创造一种刺激性免疫环境来增强ACT。由于OV通常具有肿瘤靶向性,它们可以在癌细胞表面表达转基因,然后被CAR-T细胞识别。此外,武装OV可以表达细胞因子,将CAR-T细胞吸引到肿瘤部位,并增强CAR-T细胞的细胞毒性。
细胞因子与细胞表面受体相互作用,通过影响靶细胞的细胞运输、成熟、生长和反应性,在调节体液和细胞免疫反应中发挥关键作用。细胞因子包括趋化因子、白细胞介素、干扰素和肿瘤坏死因子等。IL-2和IFN-α是被批准用于治疗癌症的两种细胞因子。
由于细胞因子可以参与调节抗癌免疫周期的每个过程,许多临床试验正在进行中,将细胞因子与免疫周期中的其他药物结合,以确定是否可以进一步提高抗癌疗效。对于免疫刺激性细胞因子,如IL-2、IL-10、IL-12和IL-15,其天然形式和工程化细胞因子已与ICI联合,例如,聚乙二醇化长效IL-10和抗PD1抗体pembrolizumab或nivolumab的组合,显示出具有可控的毒性特征和初步的抗肿瘤活性。对于免疫抑制性细胞因子,如TGF-β、CCL2和IL-8,其中和抗体或小分子抑制剂已在临床上与ICIs和化疗联合进行了测试。
溶瘤病毒疗法利用病毒靶向并杀死癌细胞,诱导天然和适应性免疫反应用于癌症治疗。这种溶瘤活性增强了治疗优势,并诱导肿瘤细胞死亡后的免疫原性,使CD8+T细胞向肿瘤微环境的浸润增加。溶瘤病毒的这一重要特征可使免疫“冷”肿瘤升温,其与其它免疫疗法相结合呈现出诱人的前景。
OV联合化疗
替莫唑胺(Temozolomide,TMZ)是一种烷基化剂,被认为是治疗各种实体瘤(包括胶质瘤和黑色素瘤)的有效抗癌药物。TMZ通过溶瘤性单纯疱疹病毒、腺病毒、新城疫病毒和粘液瘤病毒在杀死胶质母细胞瘤、肺癌、黑色素瘤和乳腺癌方面显示出更好的抗肿瘤效果。在胶质母细胞瘤干细胞(GSC)模型中,oHSV G47Δ和TMZ的联合作用导致了强大的DNA损伤,延长了GSC衍生颅内肿瘤小鼠的生存期,在50%的小鼠中实现长期缓解。
OV联合靶向治疗
溶瘤病毒在感染、复制和从癌细胞释放的过程中,与癌症的特定基因、蛋白质或组织环境相互作用,从而可能会促进肿瘤的生长和存活。这使得OVs与靶向治疗协同作用成为可能,靶向治疗通过干扰致癌和肿瘤生长所需的特定分子来阻止肿瘤生长。索拉非尼是一种靶向抗癌药物,是一种抑制多种蛋白激酶的酪氨酸激酶抑制剂,包括VEGFR、PDGFR和RAF激酶。Heo等人证明了溶瘤痘病毒JX-594与索拉非尼序贯联合治疗肝细胞癌(HCC)的临床前和临床疗效。
OV联合ICI
临床前研究已证明OV mJX‐594能够使ICI耐药肿瘤致敏,并促进小鼠肿瘤中的T细胞浸润,与抗PD‐1治疗联合,可将肿瘤生长降低70%。类似地,另一项研究证明,与单独使用抗CTLA-4治疗的小鼠相比,使用NDV和抗CTLA-4联合治疗时,对肿瘤复发的保护加倍,并增强肿瘤淋巴细胞浸润。
类似的结果也在人体试验中得到了证实。在治疗IIB-IV期黑色素瘤的临床试验期间,研究了接受T-VEC和治疗ipilimumab的患者的免疫反应,与ipilimumab单药治疗观察到的有限反应相比,联合治疗证明增加的CD4+ICOS+T细胞与显著改善的治疗结果相关。OVs与ICIs的潜在协同作用已使其在临床试验中的联合应用广受欢迎,目前正在对多种组合进行评估。
OV联合双特异性抗体
双特异性抗体药物已经在临床前和临床上取得了成功,目前成为研究最火热的领域之一。尽管如此,双特异性抗体依然受到毒性、半衰期、肿瘤部位滞留能力以及无法产生持久免疫记忆的限制。
为了应对这种情况,人们开发了一种溶瘤腺病毒(ICOVIR-15K),该病毒被设计为可表达靶向EGFR的BiTE(cBITE)。在共培养试验中,溶瘤作用导致T细胞活化、增殖,并增强了细胞毒性。ICO15K-cBITE被证明具有肿瘤选择性,与亲代病毒相比,瘤内注射增加了体内肿瘤浸润性T细胞的持续性和累积性,在动物模型中表现出增强的抗肿瘤活性。
另一个例子是表达成纤维细胞激活蛋白(FAP)靶向的BiTE(fBiTE)的溶瘤病毒。通过这种方法,将免疫细胞重定向至肿瘤基质成纤维细胞,以改善肿瘤的通透性,并有助于病毒扩散。
此外,溶瘤病毒可以很容易地被设计成不同免疫疗法的联合,包括BiTE、细胞因子和ICIs。CAdTrio是一种编码IL-12、抗PD-L1抗体和针对CD44v6的特异性BiTE的腺病毒,与HER-2-CAR -T细胞联合应用,在小鼠动物模型中,显著改善了肿瘤的控制和存活率。
癌症疫苗旨在刺激抗癌免疫周期的前三个步骤:癌症抗原释放和呈递、免疫细胞启动和免疫细胞激活。一旦免疫细胞被激活,它们仍然需要完成剩下的几个步骤:外围动员、渗透到癌症部位、识别癌细胞并激发对癌细胞的细胞毒性。因此,抗癌免疫的耐药机制,尤其是TME中的耐药机制,仍然会降低癌症疫苗的效率,目前人们正在探索增强癌症疫苗的联合治疗方法。
目前正在进行多项试验,以测试癌症疫苗与细胞因子或免疫激动剂的联合效果。如癌症疫苗与TLR-3激动剂多聚ICLC的联合,以刺激免疫反应。当NY-ESO-1疫苗与多聚ICLC结合时,对癌症/睾丸抗原NY-ESO-1的免疫反应更高。
此外,IL-2在免疫应答的功能中起着关键作用。与单独使用IL-2相比,IL-2与肿瘤相关抗原gp100联合使用可显著提高ORR(16% vs 6%,p=0.03)和PFS(2.2 vs 1.6个月,p=0.008)。除IL-2外,还有其他几种免疫刺激细胞因子正在研究中,如IL-12目前正在进行几项临床试验,以确定其与癌症疫苗组合的疗效和毒性。
癌症疫苗与ICI的联合目前正在进行广泛的临床前研究和多个临床试验。GX-188E是一种治疗性HPV DNA疫苗,编码HPV-16和HPV-18 E6和E7。当GX-188E与pembrolizumab联合治疗HPV-16/18阳性的晚期宫颈癌时,26名患者中有11名获得应答,4名患者(15%)在24周时出现CR。这种组合具有良好的耐受性。在另一个II期试验中也观察到了类似的结果,在HPV-16阳性实体瘤中,合成长肽HPV-16疫苗ISA101与nivolumab联合使用;该组合显示出33%的ORR和17.5个月的中位OS。
由于肿瘤的异质性和复杂的免疫抑制性肿瘤微环境,免疫疗法的单药治疗往往无法克服这些因素,而出现应答率不高或出现继发性耐药。因此,免疫治疗的方向趋向于不同治疗方法之间的联合应用。
目前,FDA已经批准了一些联合疗法来提高免疫治疗的临床疗效。随着可靠生物标记物以及免疫肿瘤学机制研究的不断深入,未来更多的包括ACT、新型ICI、癌症疫苗、放化疗和靶向治疗小分子抑制剂之间的IO组合将不断出现。肿瘤免疫治疗的未来属于真正以患者为导向的个性化联合治疗方法。
参考文献:
1.Combination strategies to maximize the benefits of cancer immunotherapy. J Hematol Oncol. 2021; 14: 156.
公众号内回复“肿瘤免疫”或扫描下方图片中的二维码免费下载《小药说药肿瘤免疫全集》的PDF格式电子书!

公众号已建立“小药说药专业交流群”微信行业交流群以及读者交流群,扫描下方小编二维码加入,入行业群请主动告知姓名、工作单位和职务。





































 浙公网安备33011002015279
浙公网安备33011002015279 本网站未发布麻醉药品、精神药品、医疗用毒性药品、放射性药品、戒毒药品和医疗机构制剂的产品信息
本网站未发布麻醉药品、精神药品、医疗用毒性药品、放射性药品、戒毒药品和医疗机构制剂的产品信息
收藏
登录后参与评论